 Kiderült, hogy a kórházból gyógyultan távozó betegek nagyjából ugyanolyan százalékban halnak meg az első hónapokban, mint amennyien meghaltak a kórházban.
Kiderült, hogy a kórházból gyógyultan távozó betegek nagyjából ugyanolyan százalékban halnak meg az első hónapokban, mint amennyien meghaltak a kórházban.Míg a kórházban a halálozás 3,5 százalékos, addig a hazaengedést követő első három hónapban 3 százalékos, az első évben pedig 5,4 százalékos.
Magyarországon nagyságrendileg 100 ezer embert érintett már akut hasnyálmirigy-gyulladás, évente 5 ezer fő kerül miatta kórházba. A gasztroenterológiában ez a betegség igényel a legtöbbször akut kórházi ellátást.
Az akut pankreatitisz még mindig az egyik vezető halálok a gyomor-bélrendszeri betegségek miatt kórházba került betegek körében Európában és az Egyesült Államokban is.
A betegeket a felépülés után hazaengedik és mindenki megnyugszik, pedig a halálozási kockázat szempontjából az elbocsátás utáni időszak legalább olyan fontos, mint a kórházi kezelés.
A fokozott rizikó miatt a betegeket a hazaengedés után legalább három, de inkább tizenkét hónapig követni kellene, egy hónappal a hazabocsátás után kontrollra is visszahívni.
 Az akut hasnyálmirigy-gyulladást a betegek többsége túléli, de az ezt követő években nagyobb eséllyel hal meg egyéb problémák miatt, mint azok, akik nem estek át ilyen betegségen. Ennek hátterét kutatja az egyetemek, kórházak és kutatóintézetek szakembereinek kooperálásával működő Magyar Hasnyálmirigy Munkacsoport, eredményeik pedig áttörést hozhatnak az ilyen betegek ellátásában, hosszabb távon a túlélésében is. Tanulmányukat szeptemberben címlapon közli a világ első számú gasztroenterológiai szaklapja, a Gastroenterology.
Az akut hasnyálmirigy-gyulladást a betegek többsége túléli, de az ezt követő években nagyobb eséllyel hal meg egyéb problémák miatt, mint azok, akik nem estek át ilyen betegségen. Ennek hátterét kutatja az egyetemek, kórházak és kutatóintézetek szakembereinek kooperálásával működő Magyar Hasnyálmirigy Munkacsoport, eredményeik pedig áttörést hozhatnak az ilyen betegek ellátásában, hosszabb távon a túlélésében is. Tanulmányukat szeptemberben címlapon közli a világ első számú gasztroenterológiai szaklapja, a Gastroenterology.
Az akut hasnyálmirigy-gyulladás potenciálisan halálos betegség, ezért az orvostudomány sokat kutatta a kezelési lehetőségeit, sokat tudunk már arról is, mi segítheti a megelőzését. Az viszont csak az elmúlt években került fókuszba, hogy mi történik a betegekkel a felépülést követően.
Pedig miközben az érintettek 95-98 százaléka túléli a gyulladást és a kezelőorvossal együtt fellélegzik, addig a halálozási rizikó a gyógyulást követő években is magas. Ez a gyakorlatban azt jelenti, hogy az érintettek kétszer-háromszor nagyobb eséllyel vesztik életüket, mint azok, akik ilyen betegségen nem estek át. Erre figyelt föl a Magyar Hasnyálmirigy Munkacsoport három tagja, Czapári Dóra, Szentesi Andrea és Hegyi Péter. Hegyi professzor hasnyálmirigy-kutatásai 1993-ban, azaz 30 éve indultak el a Szegedi Tudományegyetemen, 1999-től folytatódtak a Newcastle-i Egyetemen, 2008-ban már a kiemelkedő Gut folyóiratban tudtak komoly eredményeket publikálni, amelyeket aztán átültettek a hazai gyakorlatba is. Az itthoni munka holland hasnyálmirigy-kutatók iránymutatásával, kórházakkal együttműködve indult meg, a hazai munkacsoport 2011 óta követte a betegeket. Ennek egyik nagy eredménye a magyar hasnyálmirigy-regiszter, ami ma már nemzetközi szinten is a legerősebb és legrészletesebb adatbázis.
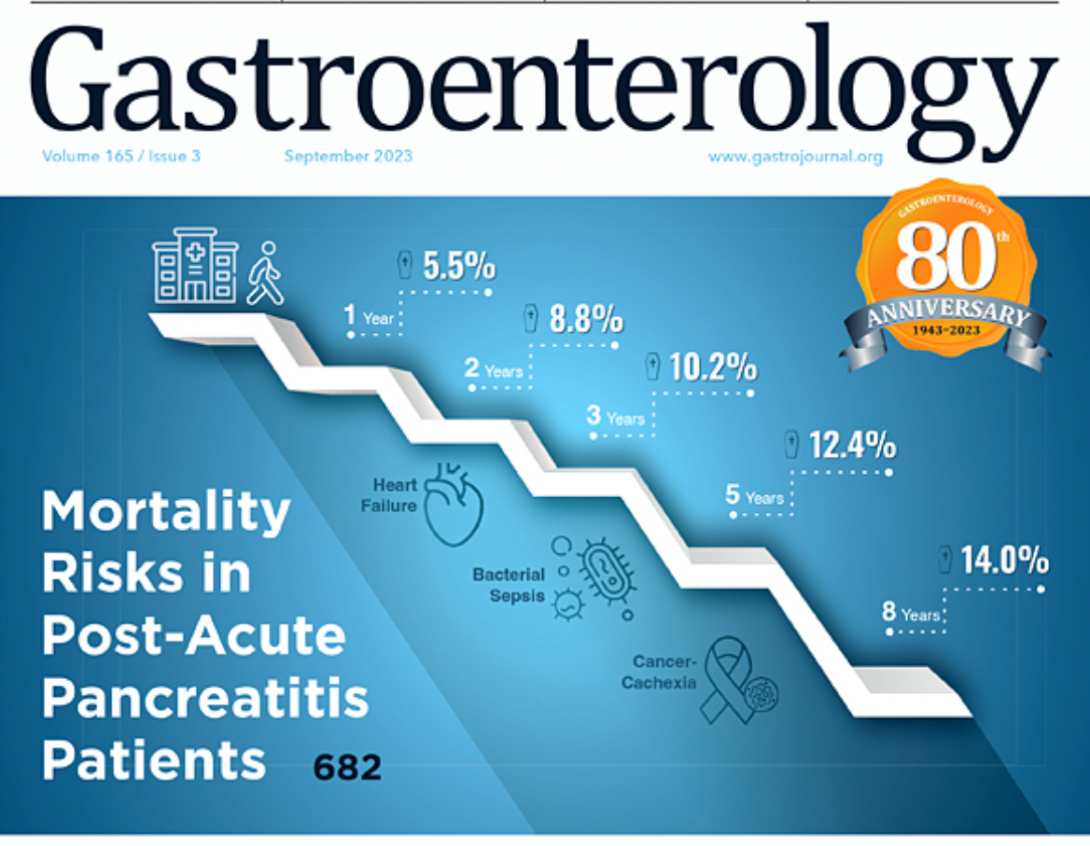
„A mostani kutatásunk meg fogja változtatni az akut hasnyálmirigy-gyulladás ellátását. Kiderült belőle, hogy a betegséget követő halálozási rizikó a kórházi elbocsátást követő három hónapban a legmagasabb, abban az időszakban csaknem annyian halnak meg, mint a bennfekvés idején. A halálok az esetek csaknem 40 százalékában végstádiumú rák, több mint 20 százalékában szívelégtelenséghez köthető probléma, több mint 20 százalékában pedig olyan szepszis, ami az akut hasnyálmirigy-gyulladáshoz kapcsolható. Halálos kimenetelő vérmérgezés más okból is létrejött, ilyen állapot az elhunyt betegek 15 százalékánál légúti, tüdő- vagy epefertőzés talaján alakul ki. Mi az ilyen rizikók miatt hívjuk vissza vizsgálatra a betegeket egy hónappal a kórházi távozás után” – mondja Hegyi professzor. A magas rizikó tisztázása – túl a tudományos eredményen – azért is fontos, mert a gasztroenterológiában a hasnyálmirigy-gyulladás a leggyakoribb akut kórházi felvételt igénylő betegség, Magyarországon is több mint 5 ezer embert érint évente, összesen akár 100 ezer főt is. A betegség hazai gyakorisága megegyezik a nemzetközivel.
Noha valamelyest csökken, de az érintetteknél a halálozási rizikó az első három hónap után is emelkedett marad. Az első egy évben az orvosok még végstádiumú rák miatt vesztik el a legtöbb beteget (az esetek több mint 40 százalékában ez a halálok). Az elhunyt betegek 20 százaléka akut hasnyálmirigy-gyulladáshoz nem köthető szepszis miatt veszti életét, csaknem 15 százaléka pedig szívelégtelenség miatt. A felépülést követő nyolc évben már első halálokká válik a hasnyálmirigy-gyulladáshoz nem köthető szepszis, ami jellemzően légúti, tüdő-, epe- vagy urológiai fertőzésekből ered. A halálozások 45 százaléka ebben az időszakban már ehhez köthető, a végstádiumú rák és a szívelégtelenség halálokként csak ezt követi.
MUSZÁJ FIGYELNI
A kutatócsoport eredményei azt jelzik, hogy akut hasnyálmirigy-gyulladás után a betegeket muszáj lenne legalább három, de inkább tizenkét hónapig követni, ezzel lehetne megelőzni, vagy korábban észlelni az esetleges problémákat, elváltozásokat. Például akinek valamilyen szív- és érrendszeri betegsége volt, vagy alakult ki a gyulladás után, illetve akinél a hasnyálmirigy-gyulladás lefolyása súlyos volt, annak érdemes elmennie kardiológiai kivizsgálásra. Ennek fontosságát mutatja, hogy míg a kórházi haléleseteknek csak 8 százaléka köthető vérnyomás-emelkedéshez, addig a hazabocsátást követő egy évben a halálozást 30 százalékban ez okozza. Az is fontos, hogy a kutatók az akut hasnyálmirigy-gyulladás utáni magas halálozási rizikóit minél jobban feltárják.
„Ebben a szakaszban csak azt tudjuk, hogy mi történik az akut pankreatitisz idején. Ez a betegség egy hatalmas gyulladásos reakcióként zajlik le a szervezetben, következtében nagy mértékben aktivizálódnak az immunsejtek, rengeteg anyagot – úgynevezett citokineket – termelnek. A védekezésben szerepet betöltő fehérvérsejtek egy része a hasnyálmirigyhez sereglik, ennek nyomán indul el a gyulladásos reakció. A betegség másik része hasonlít a szívinfarktushoz és a stroke-hoz” – emeli ki Hegyi Péter.
Az elsőre furcsa hasonlat magyarázata az, hogy infarktusnál a fő gondot az okozza, hogy a sejtek energiaellátását biztosító mitokondriumok sejtjei az érelzáródás miatt nem jutnak oxigénhez, emiatt elhalnak, ennek következtében pedig leáll a sejtek energiaellátása. Akut hasnyálmirigy-gyulladásnál szintén a mitokondriumok károsodnak, csak nem oxigénhiány, hanem toxikus anyagok – például zsírsavak, epesav, alkohol, illetve a dohány és a dohányfüst káros alkotóelemei – miatt. Ezért kerül a hasnyálmirigy nagyon alacsony energiaállapotba. Ezt a folyamatot megfelelő kezeléssel vissza tudják fordítani az orvosok, de az új eredmények azt mutatják, hogy munkájuknak ezzel messze nincs vége.
ISMERNI A RIZIKÓT
Izgalmas kérdéskör például az, hogy a gyulladást követően kinél hogyan nő a hasnyálmirigyrák rizikója. „Most úgy becsüljük, hogy az ilyen tumor – amit érdemben szűrni sajnos sem lehet – kialakulásának esélye 2-3 százalékos. Az eddigi adatokból az látszik, hogy az érintettek 10-20 százalékánál a daganatot már a gyulladás előtt diagnosztizáltak, 10-20 százalékánál pedig a gyulladás közben.
A fennmaradó 40-60 százalék volt az, akinél a gyulladást követően alakult ki a tumor. Viszont ez a tyúk és a tojás esete, az első két esettípusnál ugyanis valószínűleg a daganat talaján alakult ki a gyulladás, de a harmadik esettípusnál ez kérdéses, ott valószínűbb, hogy a daganatnak volt a triggere a gyulladás” – mondja Hegyi Péter.
Ezt az eredményt még nem publikálták, de már tudják azt is, hogy a hasnyálmirigy-gyulladáson átesett betegeknél sokkal nagyobb arányban alakul ki cukorbetegség vagy bármilyen cukoranyagcsere-zavar, mint másoknál. Mivel ennek esélye a gyulladás utáni évben 50 százalékos, a felépülés után egy évvel érdemes ellenőriztetni a vércukorszintet. A hasnyálmirigy-gyulladás után csökkenhet a hasnyálmirigyenzim termelése is, ebből az érintettek 50 százaléka nem tud annyit előállítani, ami a jó minőségű emésztéshez kellene. Ez is hosszabb távú hatás, ugyanis azoknál a sejteknél, amelyek ezért a feladatért felelősek, egy évvel a hasnyálmirigy-gyulladás lezajlása után is károsodást tudnak mérni
TÚL A HASNYÁLMIRIGYEN
Még ha a pontos okukat egyelőre nem is tudják, a hasnyálmirigy-gyulladás utáni, a szervet közvetlenül érintő problémák könnyebben megérthetők. Más a helyzet a szív- és érrendszeri rizikókkal, illetve azzal, hogy miért alakul ki a gyulladást követően nagyobb eséllyel szepszis. Az ezt feltáró vizsgálatokat most tervezi meg a hasnyálmirigy-munkacsoport. A vérmérgezés magasabb rizikóját valamilyen szinten magyarázhatja az, hogy a hasnyálmirigy-gyulladás idején nagyon sok szövet elhal. Ezek sejtjei védekezésre már nem igazán képesek – az elhalt területekre a fehérvérsejtek nem nagyon tudnak bemenni –, de magas a fehérje- és a cukortartalmuk, ami miatt táptalajai lehetnek a baktériumoknak. Ebből indulhat ki szepszis. Egyébként az akut hasnyálmirigy-gyulladás idején is felülfertőződés miatt hal meg a betegek döntő többsége.
A későbbi halálozási okok hátterének feltárása szintén érdekes kutatási terület. Például ismert, hogy ha valakinek volt valamilyen tumoros betegsége – például tüdő-, emlő- vagy vesedaganata –, amit a hasnyálmirigy-gyulladás előtt már kezeltek, vagy ami azt követően alakult ki, akkor ahhoz az akut pankreatitiszt követően nagyobb eséllyel társul úgynevezett kahekszia. Ez egy olyan állapot, ami főképp az előrehaladott daganatos betegeknél figyelhető meg, azt jelenti, hogy a tápanyaghiány és az alultápláltság miatt komoly súly- és izomtömegvesztés alakul ki. Már vannak adatok arra, hogy a kóros lesoványodás hátterében nem az energiabevitel hiánya áll, hanem olyan gyulladásos mediátorok, amelyek egyszerűen elsorvasztják a sejteket és a szervezetet. Ha sikerül megfejteni, hogy pontosan mik ezek a faktorok és miért jönnek létre hasnyálmirigy-gyulladást követően, akkor lehet, hogy képződésüket gyógyszeresen meg lehet előzni. Jó példa a pszoriázis, amelynél már működik biológiai terápia.
MEGELŐZNI A GYULLADÁST
Mivel az akut hasnyálmirigy-gyulladás potenciálisan halálos betegség, és a felépülést követően is lehetnek nem várt következményei, kulcskérdés a megelőzése. Ezt segíti az epekövesség kezeltetése, a vérzsírokra való odafigyelés, illetve a túlzott alkoholfogyasztás kerülése. Ha ezt a három fő okot kiiktatják, a hasnyálmirigy-gyulladás viszonylag nagy eséllyel megelőzhető. Persze vannak még rizikófaktorok ezeken túlmenően is, ilyen például a dohányzás és a magas vércukorszint, illetve egy olyan betegség, ami alapvetően a vesét érinti. Kialakulhat hasnyálmirigy-gyulladás gyógyszer-mellékhatások nyomán is. Ezeket a kockázati tényezőket mindig a helyükön kell kezelni, ugyanis hiába fontos rizikófaktor például az alkoholfogyasztás – ez az esetek 30-40 százalékánál meghúzódik a háttérben –, az alkoholisták 95 százaléka soha nem kap hasnyálmirigy-gyulladást. Ebből is látszik, hogy a környezeti tényezőkön kívül a hajlamot genetikai adottságok is befolyásolják. Ezek feltárása és génterápiás kezelése szintén fontos kutatási terület lehet a jövőben.
IGAZI CSAPATMUNKA
Fontos megemlíteni, hogy a most publikálthoz hasonló kutatások csak csapatmunkában képzelhetőek el, ez a sikerhez elengedhetetlen. „Ezt az eredményt 34 intézet 67 kutatója érte el, mintegy 2500 beteg követésével. A korszakalkotó publikációhoz kiemelkedő fontossággal járultak hozzá Szentesi Andrea és Czapári Dóra vezető szerzők, Nyári Gergely patológus, valamint kutatóorvosok, kutatóadminisztrátorok, statisztikusok, akik nevei szerepelnek a publikációban is. Ez a munka kiváló példája annak, hogy Magyarországon egyetemek, kórházak és kutatóintézetek összefogásával, megfelelő kutatástámogatási háttérrel kiemelkedő eredményeket lehet elérni” – zárja gondolatait Hegyi Péter.